Veja novas diretrizes para controlar a pressão arterial, que passou a ser considerada elevada a partir de '12 por 8'
Por Raíssa Basílio/Folhapress em 25/10/2024 às 09:59
A pressão alta afeta 1 em cada 4 brasileiros, segundo dados divulgados pela OMS (Organização Mundial da Saúde), em 2023. Globalmente, o número de hipertensos foi de 650 milhões para 1,3 bilhão, entre 1990 e 2019. Para melhorar esse cenário, foram apresentadas novas diretrizes para hipertensão no Congresso Europeu de Cardiologia, em Londres, trazendo mudanças no diagnóstico e tratamento da doença.
A principal novidade é que a pressão arterial 12/8 (entre 120 por 80 e 129 por 84 mmHg), tradicionalmente considerada normal, passa a ser vista como elevada. Agora, a pressão ideal é 12/7 (12 por 7 mmHg) ou menos.
As diretrizes médicas ainda definem hipertensão arterial como uma pressão de 14/9 (140/90 mmHg) ou mais, explica Carlos Alberto Machado, cardiologista e assessor científico da SOCESP (Sociedade de Cardiologia do Estado de São Paulo).
“Isso significa que o diagnóstico de hipertensão arterial continua o mesmo, ou seja, se sua pressão estiver acima desse valor em duas ocasiões, você será considerado hipertenso”, completa o médico que também é um dos autores da publicação “Diretrizes Brasileiras de Medidas da Pressão Arterial Dentro e Fora do Consultório”.
O objetivo dessa mudança anunciada no congresso europeu é reduzir os níveis de pressão o máximo possível, especialmente para pessoas de alto risco.
Outras alteração nas diretrizes é o início imediato do tratamento medicamentoso para hipertensão, exceto em casos de baixo risco ou em idosos acima de 80 anos, quando o tratamento pode ser iniciado de forma mais gradual para evitar riscos de quedas devido aos efeitos colaterais dos remédios, explica.
Anteriormente, pacientes de baixo risco tinham até três meses para tentar controlar a pressão apenas com mudanças no estilo de vida. Agora, o tratamento começa logo após o diagnóstico para alcançar rapidamente a meta de pressão e reduzir o risco de complicações cardiovasculares.
A abordagem atualizada recomenda o uso de dois fármacos de classes diferentes desde o início, aumentando a eficácia e reduzindo os efeitos colaterais. Para casos mais difíceis de controlar, combinações de três fármacos podem alcançar o controle em até 90% dos pacientes.
“O objetivo é atingir a meta de controle entre 3 e 6 meses, reduzindo riscos de comorbidade e mortalidade cardiovascular”, completa o cardiologista. Carlos Alberto Machado afirma que as diretrizes brasileiras de hipertensão estão sendo revisadas, alinhadas ao modelo europeu, com previsão de divulgação no início do próximo ano.
Para as pessoas já diagnosticadas com hipertensão, o tratamento medicamentoso deve começar junto com mudanças no estilo de vida. Para aqueles com pressão apenas elevada, a prioridade é ajustar a rotina, como dieta e exercícios. No entanto, se o risco de problemas cardíacos for alto, é necessário iniciar também o tratamento com medicamentos, explica Celso Amodeo, cardiologista do Hcor (Hospital do Coração).
Pacientes de baixo risco podem inicialmente se beneficiar de mudanças no estilo de vida sem medicamentos, evitando efeitos colaterais desnecessários. Já os muito idosos, devido à fragilidade e ao risco de hipotensão e quedas, precisam de um ajuste mais gradual da pressão arterial para manter uma boa perfusão (passagem de líquido através do sistema circulatório) e priorizar a qualidade de vida.
A diretriz, portanto, recomenda um tratamento mais personalizado e menos agressivo para esses grupos.
Diagnóstico de hipertenção
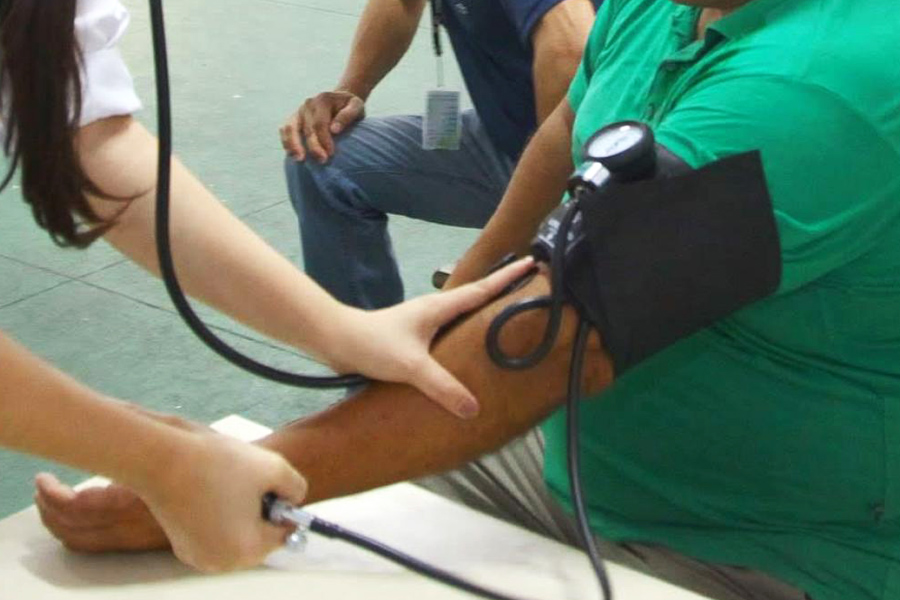
O diagnóstico de hipertensão não deve se basear em uma única medição no consultório. É recomendada a monitorização ambulatorial (MAPA) ou residencial (MRPA), explica Carlos Alberto Machado. A pressão deve ser medida inicialmente nos dois braços para identificar possíveis diferenças, o que pode indicar problemas de circulação. A precisão é fundamental, já que a hipertensão é uma condição crônica que requer tratamento contínuo.
A medição da pressão no consultório funciona como uma “fotografia”, refletindo a pressão arterial apenas naquele momento específico, enquanto a medição fora do consultório, como a monitorização ambulatorial (MAPA) ou residencial (MRPA), permite um acompanhamento contínuo, oferecendo uma visão mais ampla e precisa do comportamento da pressão ao longo do dia e da noite, ajudando a identificar variações que podem passar despercebidas em uma única consulta.
Métodos de medicação
MRPA (Medida Residencial da Pressão Arterial)
– Mede a pressão em casa, durante o dia, com o uso de aparelhos automáticos de medição de pressão arterial (medidores digitais)
– Dá uma ideia melhor da pressão no cotidiano, fora do ambiente do consultório, mas não inclui o período noturno
– Ajuda a entender a pressão ao longo do dia e a evitar leituras erradas causadas pelo efeito “jaleco branco”, ou seja, o estresse de estar no consultório médico
MAPA (Monitorização Ambulatorial da Pressão Arterial)
– Monitora a pressão ao longo de 24 a 48 horas, incluindo durante a noite, com um aparelho de monitorização ambulatorial, que é portátil e permanece acoplado ao braço do paciente durante todo o período
– É mais completa, pois mostra o comportamento da pressão durante o sono, quando a pressão deve naturalmente cair
– Se a pressão não baixa à noite ou aumenta ao despertar, o risco de problemas cardiovasculares é maior
Estratégias não farmacológicas
Além do uso de medicamentos, a diretriz recomenda medidas não farmacológicas, como exercícios físicos e alimentação equilibrada.
A combinação de atividades aeróbicas (corrida, natação ou bicicleta) e de resistência (musculação) é ideal, devendo ser realizada na maior quantidade de dias possíveis, em intensidade moderada, permitindo falar durante o esforço, explica Andrea Brandão, membro do conselho administrativo da Sociedade Brasileira de Cardiologia (SBC).
Atividades Físicas
Para melhores resultados, é importante praticá-los várias vezes por semana.
Exercícios aeróbicos
Atividades como corrida, natação e ciclismo ajudam a melhorar a saúde cardiovascular e a reduzir a pressão arterial. Esses exercícios aumentam a frequência cardíaca, fortalecem o coração e melhoram a circulação sanguínea.
Exercícios de resistência
Incluem musculação, levantamento de peso, uso de faixas elásticas e exercícios com o próprio peso corporal (como flexões e agachamentos). Eles fortalecem os músculos, melhoram o metabolismo e ajudam no controle do peso, beneficiando a saúde do coração e a redução da pressão arterial
Alimentação e consumo de sódio
Na alimentação, é recomendada a redução do uso de sal (sódio). Alimentos que ajudam a controlar a pressão alta são ricos em potássio, magnésio e fibras, e pobres em sódio, explica Marcella Garcez, médica nutróloga e diretora da ABRAN (Associação Brasileira de Numerologia).
O potássio ajuda a eliminar o excesso de sódio pelos rins e promove o relaxamento dos vasos sanguíneos, reduzindo a pressão arterial. “Manter um equilíbrio adequado entre potássio e sódio é essencial para controlar a hipertensão”, completa Garcez.
Garcez recomenda frutas e vegetais (banana, abacate, laranja, espinafre), cereais integrais (aveia, quinoa), leguminosas (feijão, lentilha), oleaginosas (nozes, amêndoas), peixes ricos em ômega-3 (salmão, sardinha) e laticínios com baixo teor de gordura.
“A recomendação de consumo de sódio permanece em 2g por dia, o que equivale a 5g de sal de cozinha (cloreto de sódio)”, completa Andrea Brandão.





